泌尿器悪性腫瘍
膀胱癌
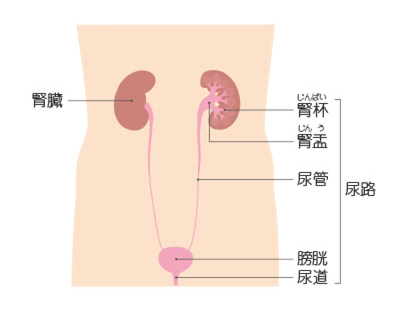
膀胱について
膀胱とは尿路の一部です。尿路とは腎臓で作られた尿を運ぶ道のことで、腎盂(じんう)・尿管・膀胱・尿道が含まれます。男性の場合、前立腺がこの尿道の一部を取り囲むように存在します。膀胱は骨盤内にある臓器で、腎臓でつくられた尿を一時的に貯留する役割をもっています。膀胱を含めて、尿路のほとんどは尿路上皮という粘膜でおおわれています。
膀胱癌とは
膀胱がんは、膀胱の尿路上皮粘膜より発生するがんで、そのうち90%以上は尿路上皮がんという種類ですが、まれに扁平上皮がん、腺がん、小細胞がんなどの場合もあります。種類によって治療法がことなる場合があります。
膀胱がんは画像診断(CTなど)や経尿道的膀胱腫瘍切除術(TURBT)による診断により、①表在性がん、②筋層浸潤性がん、③上皮内がんに大別されます。
膀胱がんの特徴として、空間的、時間的多発性が認められます。すなわち、診断時にすでに膀胱内に多発する場合や、手術後の膀胱内再発を認める場合があります。また、膀胱と同様に尿路上皮粘膜を有する尿管・前立腺部尿道といった他の尿路に病変を合併することがあり、尿路全体の検査をする必要があります。
疫学
わが国の2008年における膀胱がんの年齢調整罹患率は、10万人あたり7.2人で、男女別にみると男性12.8人、女性2.8人と男性において約4倍高頻度に発生しています。年齢調整死亡率は、10万人あたり2.1人(男性3.6人、女性1.0人)でした。
過去10年間これらの数字はほとんど変わっていません。また、比較的高年齢層に発症することが知られています。
原因
膀胱がんのもっとも重要なリスク要因は喫煙です。喫煙者は、非喫煙者に比較して2~5倍膀胱がんの発症リスクを高めると言われています。
また、化学染料中に存在する芳香族アミン類と言われる化学物質も確立したリスク要因とされています。
その他のリスク要因の候補としては、シクロフォスファミド、フェナセチン含有鎮痛剤の連用、骨盤内臓器に対する放射線治療の際の膀胱への被曝、ヒ素への曝露、膀胱の慢性炎症などがあげられます。
喫煙歴のある高齢者や、職業性発癌物質曝露歴のある人など、いわゆる高リスクの人は、検尿および尿細胞診の年一回程度の検査が必要と考えられています。
症状
膀胱がんの症状は、赤色の尿(肉眼的血尿)が出ることや、頻尿・排尿するときに痛みがあるなど膀胱炎のような症状(膀胱刺激症状)が最も一般的な症状です。特に無症候性肉眼的血尿(症状のない血尿)が最も頻度の高い症状で、ときに血のかたまりが出る場合もあります。血尿のある患者さんの1~3割で膀胱がんが見つかるという報告があります。自分の目で見えない程度の血尿の場合は顕微鏡的血尿と呼ばれ、検診などの尿検査で指摘される場合があります。痛みがないあるいは、一度きりで血尿がなくなったからといって自己判断せず、医療機関を受診して、がんかどうかを検査しましょう。膀胱炎がなかなか治らない場合も膀胱がんが隠れている可能性があるため、泌尿器科の受診をお勧めします。
鑑別
血尿・頻尿の全てが膀胱がんというわけではなく、尿路結石、膀胱炎、糸球体腎炎、外傷などの疾患の可能性があります。
診断
検査
膀胱がんが疑われた場合、膀胱鏡検査、超音波(エコー)検査、尿細胞診が行われます。膀胱鏡検査により、筋層非浸潤性がんか筋層浸潤性がんかの大まかな区別ができます。まれに膀胱の良性腫瘍の場合もあります。検査の結果次第で、CT検査などの精密検査を追加します。
膀胱がんを認めた場合、遠隔転移の判定のために全身CT検査や骨シンチグラフィが行われます。また、膀胱にがんが見つかった場合、同じ尿路上皮でおおわれている腎盂・尿管にもがんが発生している場合があるため、病変の有無をチェックするCTウログラフィー(CT尿路造影)が行われることがあります。
-
膀胱鏡検査(内視鏡検査)
内視鏡を尿道から膀胱へ挿入して行う検査で、膀胱がんの診断には必要不可欠な検査となります。肉眼的にがんの発生部位、大きさ、数、形状などを確認します。以後の診断治療計画を決定する上で重要な情報をもたらします。 -
超音波(エコー)検査
体の表面にあてた器具から超音波を出し、臓器で反射した超音波の様子を画像にして観察する検査です。がんが隆起しているタイプのものは、超音波検査でも診断可能なことがありますが、がんのサイズが5mm以下あるいは膀胱前壁に発生した腫瘍の超音波診断は困難であることが多く、がんを疑った場合には膀胱鏡検査が必要です。 -
尿細胞診検査
尿にがん細胞が出ていないかどうかを顕微鏡で見て判定する検査です。尿細胞診検査は5段階で評価され、1・2は陰性(悪性所見なし)、3は悪性の疑いであり、4・5では陽性(悪性を強く示唆する)となります。
判定が陽性の場合には膀胱がんあるいは上部尿路がん(腎盂・尿管がん)が存在している可能性が高いと判断されます。がんがあっても尿細胞診検査で異常を認めないことも半数程度で認めるため、検査の結果が陰性であるからといってがんがないとはいえません。ほかの検査と併せて判断します。 -
CT検査、MRI検査、骨シンチグラフィ
CT検査は他の臓器への遠隔転移の有無、リンパ節転移の診断をする場合に有用です。
上部尿路にがんが発生しているか否かの検出のために、静脈性腎盂造影(IVP)がよく実施されていましたが、近年はがん診断能力に優れているCTウログラフィー(CT尿路造影)が頻用されています。
MRI検査では磁気を用いた検査です。膀胱がんでは筋層浸潤がんの判断に使用されることがあります。MRIも造影剤を使用することがあります。
骨シンチグラフィでは、骨で代謝される薬を注射して骨転移の有無を調べます。
CTやMRIで造影剤を使用する場合、アレルギーが起きることがあります。薬剤などによるアレルギーの経験がある人は、医師に申し出てください。
病期(Stage)
病期とは、がんがどの程度進行しているかを示す言葉で、英語をそのまま用いてステージともいいます。
がんのステージは、最も早期のステージ0aからI→II→III→IVまであり、ステージIVが最も進行している状態となります。
病期は、次の3つの指標によって決まります。
- がんの広がり(T:原発腫瘍 primary Tumor)
- リンパ節転移(N:所属リンパ節 regional lymph Nodes)
- 別の臓器への転移(M:遠隔転移 distant Metastasis)
- これをTNM分類といい、国際的に用いられています。
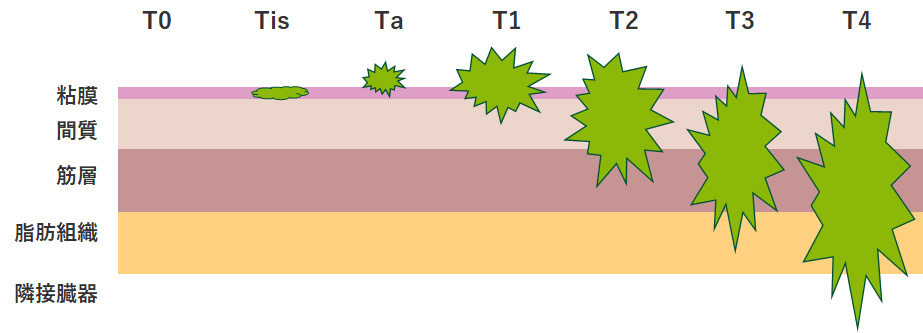
■T分類(がんの広がり)
T0:原発腫瘍なし
Tis:上皮内がん(CIS)
Ta:乳頭状非浸潤がん(粘膜までに留まるがん)
T1:上皮下結合組織に浸潤する腫瘍
T2:筋層に浸潤する腫瘍
T3:膀胱周囲脂肪組織に浸潤する腫瘍
T4:前立腺、子宮、腟、骨盤などの周囲組織への浸潤
■N分類(リンパ節転移)
N0:リンパ節転移なし
N1:小骨盤内の1個のリンパ節への転移を認める(下腹リンパ節、閉鎖リンパ節、外腸骨及び前線骨リンパ節)
N2:小骨盤内の多発性リンパ節への転移を認める(下腹リンパ節、閉鎖リンパ節、外腸骨及び前線骨リンパ節)
N3:総腸骨リンパ節転移を認める
■M分類(別の臓器への転移)
M0:転移なし
M1:転移あり
■病期(Stage分類)
|
病期 (Stage) |
原発腫瘍 |
所属リンパ節 転移 |
遠隔転移 |
|---|---|---|---|
| 0a期 | Ta | N0 | M0 |
| 0is期 | Tis | N0 | M0 |
| Ⅰ期 | T1 | N0 | M0 |
| Ⅱ期 | T2aまたはT2b | N0 | M0 |
| ⅢA期 | T3a, T3bまたはT4a | N0 | M0 |
| T1-T4a | N1 | M0 | |
| ⅢB期 | T1-T4a | N2またはM3 | M0 |
| ⅣA期 | T4b | いずれのN | M0 |
| いずれのT | いずれのN | M1 | |
| ⅣB期 | いずれのT | いずれのN | M1 |
悪性度(Grade)
悪性度とは顕微鏡でのがんの見え方によって低悪性度、高悪性度の2種類に分類されます。低悪性度では正常細胞と見た目が似ており、振る舞いも似ています。高悪性度では正常細胞と見た目が非常に異なっており、不均一な細胞で多くの細胞が分裂しています。高悪性度では正常細胞とは異なる振る舞いをするため、膀胱壁内部へ増殖しようとします(浸潤傾向が強い)。
悪性度は再発・転移のしやすさの指標となります。
治療
経尿道的膀胱腫瘍切除術(TURBT)
一般的に膀胱がんが疑わしい場合は、経尿道的膀胱腫瘍切除術(TURBT)が施行されます。尿道から先に電気メスのついた内視鏡を挿入し、膀胱壁と一緒に腫瘍を切除する手術です。お腹を切るわけではないので、体の表面に傷はつきません。
TURBTで採取した腫瘍組織を顕微鏡で調べることでがんかどうかの診断が確定し、深さ(T分類)が判明します。通常、腰椎麻酔(下半身麻酔)または全身麻酔で行い、1週間程度の入院が必要となります。
2nd TUR
TURBTでT1または高悪性度の診断がついた場合には、ハイリスク膀胱がんと呼ばれ、がんの残存が認められる可能性が報告されているため、もう一度TURBT(これを2nd TURと呼びます)を行います。
2nd TURでは腫瘍の残存だけでなく、腫瘍が筋層まで及んでいる(筋層浸潤)可能性を確認するために重要です。筋層浸潤を認める場合には膀胱全摘徐術が必要となります。
膀胱内注入療法(抗癌剤、BCG)
膀胱がんは再発することが多いため、再発予防目的に膀胱内に抗がん剤やBCG(結核のワクチン)を注入することがあります。
BCGの方が再発抑制効果は強いですが、発熱・頻尿などの副作用が強く出る傾向にあります。BCG特有の稀な副作用としては、結核感染症があります。ハイリスク膀胱がんや上皮内がんと診断された場合はBCGが推奨されています。
通常、外来で週1回注入し合計6~8回行います。6か月後に膀胱がんが残っていないか、組織をとって確認する場合もあります。
膀胱全摘除術
再発を繰り返すハイリスク膀胱がんまたは筋層浸潤膀胱がんはTURBTでの治癒は困難であり、膀胱全体を摘出する(膀胱全摘徐術)が必要となります。
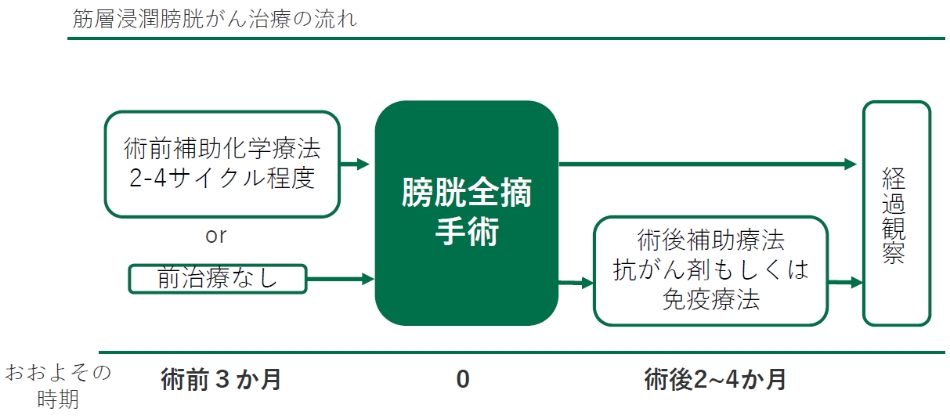
■術前補助化学療法について
筋層浸潤膀胱がんに対して膀胱全摘除術を行う場合、術前に抗がん剤治療を行うと術後成績を向上させることが報告されており、これを術前補助化学療法と呼びます。
術前補助化学療法は通常3週間で1サイクルの抗がん剤療法を、治療効果を確認しながら2-4サイクル行います。その後抗がん剤の毒性から回復するのを待って膀胱全摘除術を行います。腎臓の機能が悪いなど、何らかの理由で抗がん剤を使用できない場合は術前補助化学療法を行わずに直接手術に踏み切ることもあります。
■尿路変向について
膀胱は尿路の一部で、尿をためておくところであるため、膀胱の代わりの尿路を作らなくてはいけません(尿路変向)。
尿路変向には大きく分けて3つの方法があります。
- 尿管皮膚ろう:尿管の端をそのまま皮膚につなげます。腸管を使用しないため、手術の体に与える影響は3つの中では少ない方です。断続的に尿が出てくるため尿を貯める袋をつけておく必要があることなどストーマ(皮膚への出口部)管理が必要です。術後に尿管へのカテーテル(くだ)挿入が必要となる可能性や腎盂腎炎(腎臓の感染症)が起こりやすいなど、長期的な合併症が生じることがあります。
- 回腸導管 : 腸管の一部を用いてこれに尿管を吻合し、腸管の端を皮膚に固定します。断続的に尿が出てくるためストーマ管理が必要となります。もっとも多くの患者さんに用いられる術式で、術後の合併症が少ないことが特徴です。
- 新膀胱:腸管の一部を用いて袋状に縫い合わせ、膀胱がもともとあった場所に置いて尿道とつなぐ方法です。ストーマがないことが最大の利点ですが、腸液がたまるのでくだを通して新膀胱を洗浄する必要がある、尿が体に吸収されて血液が酸性になる、将来的に自分で排尿できなくなる可能性があるなどの特徴があります。
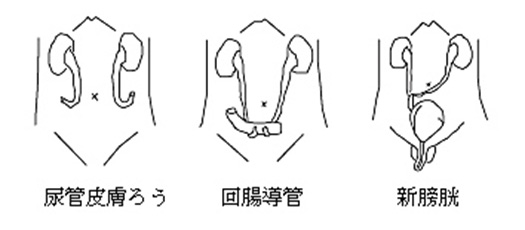
図:尿路変向
■術後補助療法について
膀胱全摘除術の結果、がんが膀胱の筋層以下まで浸潤している場合や、リンパ節転移が判明した場合には、術後補助療法をお勧めすることがあります。
術後補助療法は、抗がん剤を2-4サイクル投与する方法と、免疫療法を1年間投与する方法があります。術後の腎臓の機能や体調などを考慮して判断します。
■膀胱温存療法について
当院では筋層浸潤膀胱がんであっても手術を希望されない患者様については、抗癌剤と放射線照射による膀胱温存療法を行う場合があります。
膀胱温存療法に適している条件として、
- 腫瘍が単発もしくは限局していること
- 上皮内癌を伴わないこと
- 膀胱周囲脂肪組織への浸潤を伴わないこと
- 水腎症(腎臓の腫れ)を伴わないこと
- 抗がん剤を使用できる腎機能が保たれていること
などが挙げられます。
筋層浸潤膀胱がんの標準治療はあくまでも膀胱全摘手術であり、膀胱温存療法を選ぶ場合は適応を慎重に見極め、担当医とよく相談する必要があります。
当院における膀胱温存療法のスケジュール
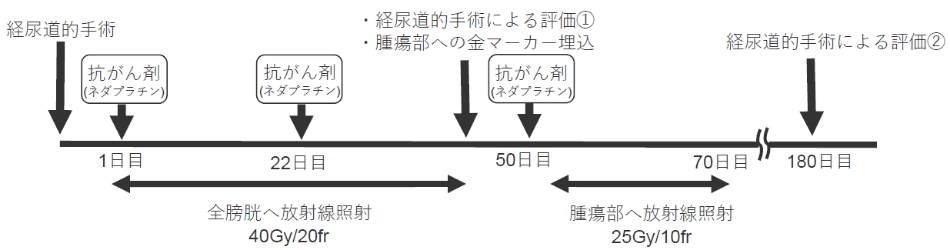
転移のある膀胱がんの治療
■抗がん剤治療
転移のある膀胱がんに対しては、まずは抗がん剤治療(化学療法)を行います。
通常4週間で1サイクルの抗がん剤療法を、治療効果を確認しながら4-6サイクル程度行います。
抗がん剤治療が有効だった場合は、膀胱全摘術を考慮する場合があります。
■手術療法の良い点
がんが前立腺の中にとどまっていればがん細胞をすべて体の外に取り出せ、完全に治るこをが期待できます。また、取り出した前立腺やリンパ節を顕微鏡で検査でき、より詳しい進行度や悪性度が判ります。
■がん免疫療法
標準的な抗がん剤治療終了後、がん免疫療法の中で免疫チェックポイント阻害薬を使用することがあります。免疫チェックポイント阻害薬を使用すると、従来の抗がん剤治療とは異なり、特有の有害事象(免疫関連有害事象:irAE)が出現することがあります。通常2-6週間に1回の治療となります。
また、2021年11月に抗体薬物複合体(ADC)療法が新たに登場し、治療選択肢が増えてきています。
■緩和治療
症状が強い場合は、緩和治療を行うことがあります。症状に合わせて、止血術、塞栓術、放射線照射などを行います。 麻薬などの鎮痛剤を使用することもあります。
治療後
経尿道的膀胱腫瘍切除術(TURBT)
3-6カ月ごとを目安に定期的に尿細胞診・膀胱鏡を行い、再発の有無を確認します。再発の際にはもう一度、経尿道的膀胱腫瘍切除術(TURBT)が必要となります。定期検査の時以外にも血尿が認められた場合には泌尿器科の受診を勧めます。
膀胱全摘除術
通常3~12ヶ月ごとに通院し、血液検査・CTなどの検査で転移が出現していないか、合併症が出ていないかを確認します。
転移が出現した場合は薬物療法を行います。
治療後の通院間隔については病状や状態によって異なります。
生存率
膀胱全摘除術を施行して5年後に生存している割合(5年生存率)はpT0-1pN0M0:76~90%、pT2pN0:62~84%、pT3pN0:31~59%、pT4pN0:30~49%、pN1-3:21~35%と報告されております。
腎動脈瘤/腎動脈狭窄
骨盤臓器脱